Klinikai kérdések / Clinical questions
Differential diagnosis of diarrhea
Summary
Diarrhea is one of the most common reasons why patients visit their general practitioner or the gastroenterologist. Acute diarrhea resolves within 14 days, in chronic situation symptoms last more than 28 days. The most frequent cause of acute diarrhea is infection (in Hungary mainly viral infection). Chronic disease in young adults is often functional while a higher rate of organic disorder can be found in elder patients. The background of chronic diarrhea is usually complex. and be classified based on the organ of origin or the pathophysiological process (osmotic, secretory, steatorrhea, motility disorder, mixed) leading to the condition. The origin of the disease can be determined according to the clinical picture and some basic examinations in the majority of cases. Most acute cases resolve within days spontaneously, intervention is needed only in case of severe fluid and electrolyte loss or in vulnerable patients. In chronic situation detailed diagnostic work up and appropriate therapy can be planned based on clinical signs, severity of symptoms, results of basic tests, presence or absence of alarm signs and to what extend quality of life is affected by the condition.
A háziorvosnál vagy a gasztroenterológusnál történő betegmegjelenés egyik leggyakoribb oka a hasmenés. Akut hasmenésről 14 napon belüli eseteknél beszélünk, krónikus esetekről 28 nap után. Az akut hasmenés oka leggyakrabban fertőzés (nálunk többnyire vírusos), a krónikus hasmenés fiatalabb felnőtteknél legtöbbször funkcionális eredetű, idősebb betegeknél egyre nagyobb arányban organikus. A hasmenések felosztása történhet a dominálóan érintett szerv vagy a patomechanizmus szerint (ozmotikus, szekretoros, steatorrhoea, gyulladásos, motilitászavar, kevert). A krónikus hasmenések oka többnyire komplex, még egy adott betegségnél is. A hasmenéses betegség eredete az esetek jelentős részében a klinikai kép, néhány alapvető vizsgálat alapján behatárolható. Az akut hasmenések nagy része napokon belül spontán gyógyul, beavatkozásra csak súlyosabb tünetek, jelentős folyadék-, elektrolitvesztés, illetve egyéb okból veszélyeztetett betegek esetén van szükség. A krónikus hasmenések esetén az orvosnak a klinikai kép, a tünetek súlyossága, az alapvető vizsgálatok eredményei, az alarmtünetek megléte vagy hiánya, illetve a tüneteknek a beteg életminőségére való hatása alapján kell dönteni a további részletes vizsgálatokról, kezelésről.
Bevezetés
A hasmenés világszerte gyakori, fontos probléma, a háziorvosnál vagy a gasztroenterológusnál történő betegmegjelenés egyik leggyakoribb oka. Amíg azonban a fejlődő országokban a fertőzéses eredetű hasmenések jelentik az egyik legsúlyosabb népegészségügyi problémát, a fejlett országokban a krónikus esetek tisztázása, kezelése jelent sokszor komoly kihívást. A hasmenéses betegségek jelentős hányada a fejlett országokban is akut, ezek döntő része otthoni környezetében ellátható, és meggyógyul, de kialakulhatnak súlyosabb tünetek, vagy elhúzódhat a betegség. A krónikus esetek jelentős része előbb-utóbb szakorvosi konzultációt, illetve ellátást igényel. A krónikus hasmenés prevalenciáját a nyugati országokban 2-5% közé teszik.
A hasmenést sokféleképpen értelmezik a széklet száma, konzisztenciája, volumene, vagy éppen a székürítés sürgető jellege alapján, ezért mindig fontos tisztázni, hogy mit ért a beteg hasmenésen.
1. táblázat: Bristol-féle székletskála

A WHO definíciója szerint a hasmenésen napi 3, vagy több lágy, vagy vizes székletet értünk. (Bristol-skála szerinti 5–7) (1. táblázat). Egyes meghatározásokban szerepel még a víztartalom (>75-85%, illetve a mennyiség (>300-400 g).
A hasmenések osztályozása
A hasmenést sokféle szempontból osztályozhatjuk (2. táblázat).
2. táblázat: Hasmenések osztályozása
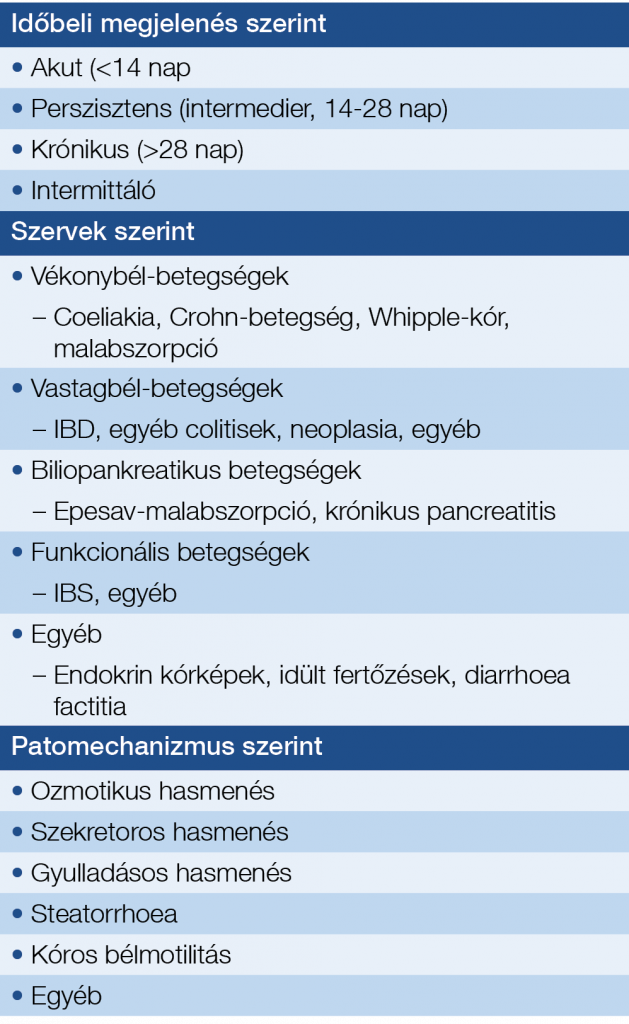
Fontos az időtartam szerinti besorolás: 14 napon belüli esetekben akut hasmenésről beszélünk, 28 nap után krónikusról, a kettő között perzisztálóról, vagy intermedierről.
Az akut hasmenések nem elsősorban a gasztroenterológus kompetenciájába tartoznak, a fő kiváltó okok fertőzés (a fejlettebb országokban többnyire vírusos), toxikus hatás, étrendi tényezők stb.
A krónikus hasmenések tartama >4 hét, napi székletszám ≥3, konzisztencia a Bristol-skála szerint 5–7.
A krónikus hasmenések további osztályozásában a fejlődő országokban a fertőző, illetve nem fertőzéses eredetű felosztás a legfontosabb. A fejlettebb országokban a krónikus hasmenések okai között viszonylag ritka a fertőzés, ezzel szemben fiatalabb betegekben dominálnak a funkcionális hasmenések, az idősebb korosztályban egyre nagyobb arányban az organikus eredetű esetek.
Megkülönböztethetjük a hasmenéseket a kiváltásukban leginkább érintett szerv szerint (vékonybél, vastagbél, biliopancreaticus stb.).
A gasztroenterológiai megközelítésnek leginkább talán a patomechanizmus szerinti besorolás felel meg, bár meg kell jegyezni, hogy számos kórképben a hasmenés többféle mechanizmussal alakul ki, illetve a betegség lefolyása során változhat. Egy jellemző példa: colitis ulcerosában egész más a hasmenés patomechanizmusa a heveny, florid stádiumban, más egy „kiégett”, inaktív, funkciójában jelentősen károsodott vastagbél esetén és megint más egy ilyen bélben kialakult sztenotizáló tumor esetén.
Ozmotikus hasmenés esetén ozmotikusan aktív, fel nem szívódó anyagok maradnak a tápcsatornában, a következmény folyadékbeáramlás, hasmenés. A hasmenés jellemzően posztprandiális, éhezésre szűnik. Szénhidrát-malabszorpió esetén széklet pH többnyire alacsony a bakteriális fermentáció miatt. Ilyen mechanizmussal okoznak hasmenést bizonyos emésztetlen szénhidrátok (sorbit, mannit), vagy enzimdiszfunkció miatt pl. a laktáz deficiencia, de bizonyos hashajtók is (pl. magnézium-szulfát).
A szekretoros hasmenésnél éhezés ellenére is nagyobb volumenű, vizes széklete van a betegnek, klasszikus esete az endokrin vagy epesavas hasmenés, de bizonyos nem invazív fertőzések is hasonló hasmenést okozhatnak.
A steatorrhoea maldigestióra, malabszorpcióra utal. A széklet zsíros küllemű, jellegzetes szaga van, úszik a víz tetején. A maldigestio hátterében pancreas-diszfunkció (krónikus pancreatitis, cisztás fibrosis), epesav pool csökkenés (cirrózis, epeút-obstrukció, ileum reszekció) áll leggyakrabban. A malnutritiót leginkább coeliakia, Whipple-kór, rövidbél-szindróma, bakteriális túlnövekedés (SIBO), nyirokpangás, krónikus mesenterialis iszkémia okozhatja.
Posztoperatív hasmenések
Truncalis vagotomia (szándékolt, vagy műtéti sérülés) után a rapid gyomorürülés gyakran eredményez hasmenést. Antrectomia növeli a kockázatot, míg (proximalis) szelektív vagotomia csökkenti.
Rövidbél-szindróma kiterjedt vékonybél-reszekció után alakul ki, főként, ha megmaradt vékonybél sem egészséges. Az ileum hiányát nehezebben viseli a szervezet.
Epesav-malabszorpció leginkább az ileum kiterjedt betegsége (Crohn-betegség, irradiációs enteritis), vagy műtéti eltávolítása következtében alakul ki. Egészséges egyénben az ileumban az epesavak 95%-a visszaszívódik. A colonba átkerült epesavak folyadékszekréciót provokálnak. A postcholecystectomiás hasmenés hátterében is az epesav-malabszorpciót valószínűsítik, bár ennek pontos mechanizmusa nem tisztázott.
Bakteriális túlnövekedés (SIBO: small intestinal bacterial overgrowth) esetén a proximális jejunumban a csíraszám legalább egy nagyságrenddel a normál fölött van (>105). Okai között szerepelhet a vagotomia utáni sósavtermelődés-csökkenés, vak bélkacs, ileocoecalis szájadék műtéti eltávolítása, motilitási zavar, hasi műtétek után kialakult adhéziók, stasis. A vékonybélben túlszaporodott baktériumok dekonjugálják az epesavakat, az enzimekkel kölcsönhatásban nyálkahártya-károsodást okozhatnak. Diagnosztikája nehéz, költséges, többnyire inkább diagnosztikus tesztet alkalmazunk fel nem szívódó antibiotikumok alkalmazásával.
Differenciáldiagnózis
A gyulladásos esetekre (3. táblázat) a nemritkán véres vagy gennyes hasmenés mellett a hasi fájdalom, sokszor láz, emelkedett gyulladásos markerek jellemzők. Ennek a betegcsoportnak a diagnózisában, elkülönítésében, követésében a klasszikus diagnosztikus módszerek mellett fontos a széklet calprotectin jelentősége, amit számos országban ma már alapellátási szinten elvégeznek.
3. táblázat: Gyulladásos eredetű hasmenések

Jelentős és nem egyszerű betegcsoportot képeznek a motilitászavaron alapuló esetek (posztoperatív, hyperthyreosis, diabéteszes enteropathia, funkcionális hasmenések, SIBO stb.), ahol a gyorsult, de esetleg a lassult intesztinális tranzit felelős a hasmenésért, legalábbis részben.
Nagyon fontos a colorectalis daganatokhoz csatlakozó hasmenés, más esetekben alternáló hasmenés, ami azért nem olyan gyakori, vagy már előrehaladott betegségre jellemző tünet.
Több mint 700 gyógyszer esetében írtak le hasmenéses mellékhatást, a felmérések szerint az összes mellékhatás mintegy 7%-át jelentik. A legismertebbek az antibiotikumok, protonpumpagátlók, metformin szedéshez társuló diarrhea (4. táblázat).
4. táblázat: Fontosabb, hasmenést okozó gyógyszerek

A gasztro-entero-pancreaticus neuroendokrin tumorok az embrionális bél neuroendokrin sejtjeiből származó, a szervezetben szétszórtan elhelyezkedő sejtcsoportokból kiinduló daganatok heterogén csoportja, fontos, bár ritka kórképet jelentenek. Sokféle tünetet okozhatnak, részben mechanikusan, részben az esetleges hormontermelés révén. A hasmenés a neuroendokrin tumorok kisebb hányadára jellemző csak (VIP-oma, carcinoid tumor, gastrinoma).
Diagnosztikus megfontolások
A hasmenés gyakori tünet, az esetek jelentős része spontán gyógyul. Az akut hasmenés problémát elsősorban akkor jelent, ha jelentős folyadék-, elektrolitveszteséggel, exsiccosissal jár, illetve, ha kora, általános állapota, társbetegségei, esetleg immundeprimált állapota miatt veszélyeztetett egyénben lép fel.
A klasszikus diagnosztikus módszerek (anamnézis, fizikális vizsgálat) sokat segítenek az eligazodásban. Az életkor (fiatal, idős beteg), a panaszok fennállásának ideje (néhány nap, hét, hónap, vagy több év), epidemiológiai adatok, a beteg életkörülményei, szociális körülményei, esetleges utazások, kísérő tünetek, társbetegségek, tápláltsági állapot, alarmtünetek (jelentős fogyás, véres széklet, láz, anémia stb.) jelenléte vagy hiánya, a panaszok jellege, a beteg személyisége, gyulladásos markerek, mind olyan tényezők, amelyek hasznos információt adnak a diagnózis tisztázásához és a kezeléshez.
A széklet jellege is hasznos információkat adhat: kis mennyiségű, gyakori székürítés, tenezmus, véres széklet vastagbél-eredetre utal, ritkábban ürített, nagyobb volumenű hasmenés vékonybél eredetre. Zsíros küllemű, víz tetején úszó, jellegzetes szagú faeces steatorrhoeara, maldigestiora jellemző.
A fentiekkel és néhány alapvető labor és képalkotó vizsgálattal a hasmenéses kórkép az esetek nagy többségében behatárolható. Sok esetben a tünetek egyértelműen bizonyos betegségre, vagy betegségcsoportra utalnak, ilyenkor ezek célzott vizsgálatát végezzük. Azt is látni kell azonban, hogy a hasmenések pontos okai az esetek jelentős részében nem tisztázhatók, vagy csak költséges, a beteg és az egészségügy számára is megterhelő vizsgálatokkal. Ilyenkor, ha nincs konkrét gyanú valamilyen irányban, alapvetően az alarmtünetek jelenléte vagy hiánya, a beteg általános állapota, a tünetek súlyossága, tartóssága, a feltételezett diagnózis alapján, vagy empirikusan elindított kezelés alapján kell döntenünk az esetleges további részletes vizsgálatokról (ha lehetséges és szükség van rájuk).
A krónikus hasmenések jelentős része funkcionális, különösen fiatal betegnél. A funkcionális betegségek pozitív diagnózisában a fentieken túl a Roma IV kritériumok segíthetnek: visszatérő hasi fájdalom, ami legalább 3 hónapja áll fenn, havonta legalább 3 napig, a széklet formájának a megváltozásával (hasmenés domináns irritábilis bél-szindróma/IBS esetén hasmenéssel) jár, illetve a tünetek a székürítés után enyhülnek. Funkcionális hasmenés esetén a kritériumok hasonlóak, de a hasi fájdalom hiányzik. A Roma-kritériumok szenzitivitása, specificitása, különösen az alarmtünetek bevonásával meglehetősen jó, ezáltal jelentős arányban lehetővé teszi a felesleges, megterhelő, költséges vizsgálatok mellőzését.
A rutin vértesztek egyfelől jelezhetik a zajló gyulladásos vagy senyvesztő betegséget, másrészt fontos kiegészítő információt adnak a beteg általános állapotáról (folyadék-, elektrolitháztartás, tápláltsági állapot, társbetegségek). Egyes kórképek tisztázásában meghatározók lehetnek bizonyos laboratóriumi vizsgálatok (coeliakia, hormontermelő neuroendokrin tumorok stb.).
A tenyésztéses vizsgálatokon kívül a székletvér-kimutatás, a székletben a leukocyta markerek (calprotectin, lactoferrin) meghatározása komoly klinikai jelentőségű a gyulladásos és a malignus betegségek felismerésében, sőt későbbi monitorozásában.
Ugyancsak fontosak a képalkotó vizsgálatok. A hasi UH-vizsgálatnak pl. egyre nagyobb a jelentősége a gyulladásos bélbetegségek komplex ellátásában, de más bélbetegségek, továbbá pancreasbetegségek tisztázásában is alapvető. A részletes diagnosztikában még fontosabb a CT-, illetve az MR-vizsgálatok (MDCT, CT-kolonográfia, CT/MR-enterográfia) szerepe, gondoljunk akár a diverticulitisre, a Crohn-betegségre, a colorectalis daganatokra, vagy a neuroendokrin tumorokra.
Az endoszkópia és a biopszia szerepe, fontossága elvitathatatlan a hasmenéses kórképek ellátásában, ami messze nem azt jelenti, hogy mindig el kell végezni. Az indikációjáról alapvetően a korábban leírtak a mérvadóak. A gyulladásos bélbetegségek (colitis ulcerosa, Crohn-betegség, mikroszkópos colitis, a colorectalis neoplasiák diagnosztikájában nélkülözhetetlen a kolonoszkópia vagy (szigmoidoszkópia, ileokolonoszkópia), illetve a biopszia. Idősebb betegeknél a fájdalmatlan, vizes hasmenés a funkcionális hasmenés mellett gyakran mikroszkópos colitist jelezhet, ami biopsziával aránylag könnyen diagnosztizálható, ha gondolunk rá.
A felső tápcsatorna endoszkópos vizsgálatának inkább célzott indikációja van, coeliakia tisztázása, Whipple-kór gyanúja, Crohn-betegség komplett felmérése stb.
Az endoszkópos vizsgálatokat sokszor nem a feltételezett diagnózis tisztázására, hanem a krónikus tünetek miatt kizáró céllal végezzük el.
Az egyéb vizsgálatok (H2-kilégzéses teszt, epesav-malabszorpció, pancreas funkcionális tesztek, neuroendokrin tumorok részletes vizsgálata) változó mértékben részei a napi gyakorlatnak. Nyilvánvaló, hogy egyes, költséges, bonyolult vizsgálatokat csak centrumokban ajánlott elvégezni.
Mi a szerepe az étrendnek a hasmenéses panaszokban?
A mai közösségi média, divatok által nagymértékben befolyásolt világban betegek tömegei jelennek meg a gasztroenterológiai rendeléseken puffadásos, hasmenéses panaszokkal, abban a meggyőződésükben, hogy ételallergiájuk, ételintoleranciájuk van.A valódi ételallergia okozta hasmenés ritka, ezek spektrumát, leggyakoribb okait a szakirodalomból ismerjük. Mindazonáltal nagyszámú, felesleges, igen költséges intolerancia-, ételallergia-vizsgálat történik, minimális használható információval.
Érdekesebb kérdés, hogy okozhatnak-e hasmenést egyes étrendi tényezők egészséges bél esetén, bizonyos rendellenességekben (pl. laktáz-deficiencia), bél, illetve egyéb tápcsatorna-betegségekben (pl. rövidbél-szindróma, pancreas exokrin deficiencia), vagy valódi ételintolerancia – idiosyncrasia esetén.
A fruktóz pl. facilitált diffúzióval, lassabban felszívódó diszacharid. Nagyobb mennyiségű fruktóz fogyasztása esetén a felszívó kapacitás túllépése fruktóz malabszorpcióval és a colonba kerülő szénhidrát bakteriális fermentációja miatt ozmotikus hasmenéssel, illetve puffadással járhat. A hasmenés és a puffadás együttes jelenléte IBS mellett utalhat szénhidrát-malabszorpcióra. Érdemes még megjegyezni, hogy a szokásos mennyiségű gyümölcsbevitel mellett a fruktóz-malabszorpció ritka, ez inkább mesterséges ízesítéssel készített „táplálékok”, pl. nagyobb volumenű „soft drink” fogyasztás esetén fordul elő.
A legismertebb, leggyakoribb szénhidrát-malabszorpciós állapot a „felnőtt típusú” laktáz-deficiencia. Ennek alapjaival nem foglalkozunk, érdemes azonban hangsúlyozni, hogy a bizonyított diagnózishoz a „genetikai vizsgálat” önmagában nem elégséges, H2-kilégzéses teszt elvégzésére is szükség van. Arról is sokszor megfelejtkezünk, hogy a laktóz-malabszorpció lehet átmeneti, pl. egy, a vékonybelet érintő gyulladás kapcsán.
Az áttekintés kereteit meghaladja a FODMAP (Fermentable Oligosaccharide Disaccharide and Monosaccharides, and Polyols) diéta elméleti taglalása, mindenesetre egyes adatok szerint a betegek bizonyos hányadában enyhítheti a betegek panaszait.
A nem coeliakiás gluténszenzitivitás relevanciájának, pontos természetének a tisztázása még a jövő feladata. Azt látjuk, hogy a valódi coeliakiások számát nagyságrendekkel meghaladó egyén jön a rendelésekre glutén-intolerancia meggyőződésével, ami aztán nem igazolható. Jelenleg nem tudjuk, hogy javasolható-e számukra a gluténmentes étrend, illetve, hogy a sokak által jelzett kedvező hatás csak placebo effektus, vagy objektív alapja is van.
Az ilyen, dominálóan a közösségi médián, illetve bulvársajtóban terjedő diétás „útmutatókkal” komoly probléma, hogy minimális szakmai kontroll, illetve a legszükségesebb orvosi elővizsgálatok nélkül történik az alkalmazásuk.
2. Riddle MS, DuPont HL, Connor BA. Clinical Guideline: Diagnosis, treatment, and prevention of acute diarrheal infections in adults. Am J Gastroenterol 2016; 111: 602–622. doi: 10.1038/ajg.2016.126
3. Schiller LR, Pardi DS, Spiller R, et al. Gastro 2013 APDW/WCOG Shanghai Working Party Report: Chronic diarrhea: Definition, classification, diagnosis. J Gastroenterol Hepatol 2014; 29: 6–25. doi:10.1111/jgh.12392
4. Arasaradnam RP, Brown S, Forbes A, et al. Guidelines for the investigation of chronic diarrhoea in adults: British Society of Gastroenterology, 3rd edition. Gut 2018; 67: 1380–1399. doi:10.1136/gutjnl-2017-315909
5. Maaser C, Sturm A, Vavricka SR, et al. ECCO-ESGAR Guideline for Diagnostic Assessment in IBD Part 1: Initial diagnosis, monitoring of known IBD, detection of complications. Journal Crohn’s Colitis 2018; 1–32. doi:10.1093/ecco-jcc/jjy113
6. Drossmann DA. Functional Gastrointestinal Disorders: History, pathophysiology, clinical features, and Rome IV. Gastroenterology 2016; 150: 1262–1279. doi.org/10.1053/j.gastro. 2016.02.032
7. Lacy BM, Meary F, Chang L, et al. Bowel disorders. Gastroenterology 2016; 150: 1393–1407. doi.org/10.1053/j.gastro. 2016.02.031
8. Münch A, Aust D, Bohr J, et al. Microscopic colitis: Current status, present and future challenges. Statements of the European Microscopic Colitis Group. Journal Crohn’s Colitis 2012; 6: 932–945. doi:10.1016/j.crohns.2012.05.014
9. Fasano A, Sapone A, Sevallos V, Schuppan D. Nonceliac Gluten Sensitivity Gastroenterology 2015;148:1195–1204. doi.org/10.1053/j.gastro.2014.12.049
10. Catassi J, Lionetti E, Gatti S Catassi C. The Low FODMAP Diet: Many Question Marks for a Catchy Acronym Nutrients 2017; 9: 292; doi:10.3390/nu9030292
11. Gibson PR. History of the low FODMAP diet. J Gastroenterol Hepatol 2017; 32(Suppl 1): 5–7. doi:10.1111/jgh.13685
12. Turnbull JL, Adams HN, Gorard DA. Review article: the diagnosis and management of food allergy and food intolerances. Aliment Pharmacol Ther 2015; 41: 3–25. doi:10.1111/apt.12984
